Do, 10.05.2012 - 00:00 — Inge Schuster
„Stellen Sie sich eine Behandlung vor, welche Knochen aufbauen, das Immunsystem stärken und das Risiko für Krankheiten wie Diabetes, Herz-und Nieren Erkrankungen, Hypertonie und Krebs senken kann“.... Welches Potential hat Vitamin D für die Stärkung der Gesundheit? (Tara Parker-Pope, New York Times, Feb. 1. 2010)
„Das ist gut gegen Rachitis“ hieß es in meiner Kindheit, wenn zwangsweise ein Löffel mit Lebertran in meinen Mund geschoben wurde und diesen mit widerwärtigem, tranigem Geschmack füllte. Rachitis, eine Krankheit, die sich bei Kindern durch Knochendeformationen manifestiert und unbehandelt zu lebenslangen Verkrüppelungen führt, ebenso wie das entsprechende Krankheitsbild im Erwachsenenalter, die Osteomalazie (Knochenerweichung), waren in der Zeit nach dem zweiten Weltkrieg noch häufig anzutreffen und dementsprechend gefürchtet.
Rachitis ist eine schon seit der Antike bekannte Erkrankung, deren Symptome u.a. bereits von Galen beschrieben wurden. Mit der Industrialisierung, der damit einhergehenden Luftverschmutzung und den veränderten Arbeits- und Lebensbedingungen nahm die Rachitis dann in den dicht bevölkerten Städten der nördlicher gelegenen Regionen Europas und Amerikas überhand. Über sehr lange Zeit gab es für die – nach dem endemischem Auftreten in Teilen Englands benannte – „Englische Krankheit“ keine effiziente Therapie. Erst im 19. Jahrhundert wurde Lebertran, ein altes Hausmittel von Küstenbewohnern gegen alle möglichen Beschwerden, als wirksam gegen Rachitis erkannt und Mangel an Sonnenlicht als deren möglicher Auslöser.
Der antirachitische Faktor
Welcher Zusammenhang zwischen dem im Lebertran vermuteten und dem in Folge von Sonnenbestrahlung entstehenden „antirachitischen Faktor“ besteht, wurde vor rund 90 Jahren geklärt:
Aus Lebertran konnte eine fettlösliche organische Verbindung isoliert werden, die sich in Versuchen an rachitischen Tiermodellen als hochwirksam erwies. In der Annahme, der menschliche Organismus könne diese Verbindung nicht selbst bedarfsdeckend herstellen, wurde sie in die Stoffklasse der damals gerade entdeckten Vitamine (A, B und C) eingereiht und der alphabetischen Reihenfolge entsprechend mit „Vitamin D“ bezeichnet. Die Bezeichnung „Vitamin“ blieb bestehen, auch als nachgewiesen wurde, daß eben diese Verbindung in der Haut nach Bestrahlung mit Sonnenlicht, resp. dem darin enthaltenen Anteil an Ultaviolett-Strahlung (UVB: Wellenlänge 290 – 315 nm) entstand und der Organismus damit nicht auf Supplementation (Zufuhr) von außen angewiesen war.
Die chemische Struktur von Vitamin D und woraus es in der Haut gebildet wird, wurde ein Jahrzehnt später aufgeklärt. Demnach entsteht Vitamin D durch eine UVB-induzierte photochemische Reaktion aus der unmittelbaren Vorstufe von Cholesterin (dem 7-Dehydro-Cholesterin), einem Steroidmolekül, welches in der Haut in hohem Maße gebildet wird. Das aus der Haut in den Organismus gelangende Vitamin D ist aber noch nicht die eigentlich wirksame Form. Diese wurde vor rund 40 Jahren entdeckt und resultiert aus zwei aufeinanderfolgenden Reaktionen am Vitamin D Molekül (Abbildung 1): über das – noch inaktive – 25-Hydroxyvitamin D, das als Depotform im Blut zirkuliert, führt der zweite Schritt zum aktiven 1,25-Dihydroxyvitamin D (Calcitriol). Die an diesen Reaktionen beteiligten Enzyme wurden erst vor wenigen Jahren identifiziert. 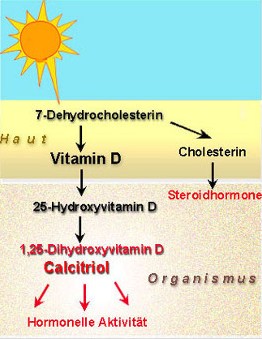
Abbildung 1. Biosynthese von Vitamin D in der Haut als Folge der UVB-Strahlung und Aktivierung zum Hormon. Vereinfachte Darstellung.
Vitamin D ist ein Prohormon, aus dem in zwei aufeinanderfolgenden Schritten das hormonell aktive Calcitriol synthetisiert wird. Die aktivierenden Enzyme sind in den meisten Zellen unseres Organismus vorhanden, ebenso wie der Vitamin D-Rezeptor, über den das Hormon seine spezifischen Wirkungen entfaltet.
Aktives Vitamin D: Funktion und mögliche Rolle im Organismus?
Calcitriol – zur Zeit als die wichtigste aktive Form von Vitamin D angesehen – ist ein Hormon. Es wirkt in analoger Weise wie die strukturell nahe verwandten Steroidhormone (Androgene, Östrogene, Gestagene, Corticoide), die – assoziiert an ihre spezifischen Rezeptorproteine – an DNA-Abschnitte hormonsensitiver Gene binden und deren Transkription regulieren.
Der spezifische Rezeptor für Calcitriol (Vitamin D Rezeptor) findet sich in praktisch allen Körperzellen; dementsprechend kann das Hormon in allen diesen Zellen seine Wirkung entfalten. Untersuchungen, welche Gene durch Calcitriol an oder abgeschaltet werden können, haben eine Vielzahl an Genen – rund 4 % des humanen Genoms – als mögliche Targets (Angriffspunkte) aufgezeigt. Damit erscheint eine Beeinflussung verschiedenartigster Signalkaskaden und Stoffwechselvorgänge durch das Hormon plausibel. Abbildung 2.
Die klassische – antirachitische – Rolle der hormonell aktiven Vitamin D-Form in der Mineralisierung des Skeletts, im Wachstum und Umbau der Knochen, manifestiert sich in der Regulierung zahlreicher Gene, welche den Calciumhaushalt – d.h. die Konstanthaltung des Calcium-Spiegels im Blut – kontrollieren.
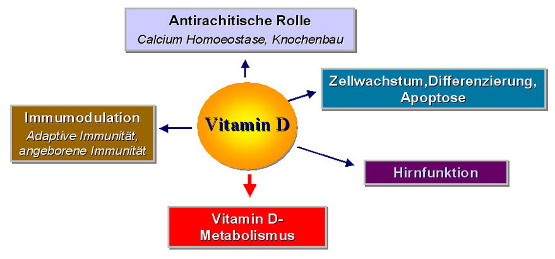 Abbildung 2. Einfluß von aktivem Vitamin D auf physiologische Funktionen. Das Hormon (gelb) ist in die Regulation einer Vielfalt an Genen involviert, welche essentielle Rollen in den dargestellten Funktionen spielen. Es limitiert selbst seine Wirkdauer, indem es sehr rasch die Produktion eines Enzyms stimuliert, welchen seinen Metabolismus zu inaktiven Produkten bewirkt.
Abbildung 2. Einfluß von aktivem Vitamin D auf physiologische Funktionen. Das Hormon (gelb) ist in die Regulation einer Vielfalt an Genen involviert, welche essentielle Rollen in den dargestellten Funktionen spielen. Es limitiert selbst seine Wirkdauer, indem es sehr rasch die Produktion eines Enzyms stimuliert, welchen seinen Metabolismus zu inaktiven Produkten bewirkt.
Unabhängig von dieser Funktion hat aktives Vitamin D einen massiven Effekt auf die Bildung von Proteinen, die als Regulatoren des Zellwachstums und der Zell-Differenzierung fungieren. Damit wird (zumindest teilweise) der therapeutische Effekt von Calcitriol (und Analoga) auf proliferierende (sich exzessiv vermehrende) Zellen z.B. in der Psoriasis erklärt. Versuche an Tiermodellen, aber auch klinische und epidemiologische Studien, weisen auf einen direkten Zusammenhang zwischen der Konzentration von Vitamin D im Blut und der Prävention und Prognose verschiedener maligner Tumorerkrankungen – u.a. Darmkrebs, Prostatakrebs oder Brustkrebs – hin.
Aktives Vitamin D moduliert die Immunantwort, wirkt stimulierend auf das Monozyten/Makrophagen-System und damit unterstützend auf dessen antimikrobielle, antitumorale Funktionen, dagegen supprimierend (unterdrückend) auf Lymphozyten und dendritische Zellen. Tiermodelle und epidemiologische Studien sehen einen direkten Zusammenhang zwischen Vitamin D-Mangel und Anfälligkeit für Autoimmunerkrankungen, wie beispielsweise multiple Sklerose, entzündliche Darmerkrankungen (Morbus Crohn), Lupus, Diabetes mellitus (Typ 1) und rheumatische Erkrankungen.
Im Nervensystem reguliert aktives Vitamin D die Expression zahlreicher Genprodukte, die essentiell für das Wachstum von Nervenzellen und die Synthese von Neurotransmittern sind. Studien an einer großen Zahl älterer Probanden (University Cambridge, UK) zeigten, daß kognitive Leistungsfähigkeit der Probanden mit der Höhe ihrer Vitamin D-Spiegel korrelierten.
Die Liste an vielversprechenden potentiellen Aktivitäten von aktivem Vitamin D ließe sich noch weiter fortsetzen. Das Hormon erscheint dabei quasi als Wundermittel, das bei richtiger Einstellung den Erhalt der Gesundheit und die Prävention physischer und psychischer Defekte verspricht.
Supplementierung von Vitamin D
Unsere primäre Quelle für Vitamin D, die Vorstufe des Hormons, ist die dem Sonnenlicht ausgesetzte Haut. Eine ausreichende Zufuhr über normale Nahrung ist dagegen kaum möglich: abgesehen von fetten Fischen, wie beispielsweise Lachs oder Hering, enthalten Nahrungsmittel zu wenig Vitamin D, um einigermaßen „normale“ Konzentrationen im Organismus erzeugen zu können. Supplementierung erfolgt daher häufig über Vitamin D-Präparate (Vorstufen des Hormons), in einigen Ländern, wie beispielsweise den USA und Finnland wird Vitamin D der Milch und Milchprodukten zugesetzt. Calcitriol selbst kann nur in kontrollierten, therapeutischen Anwendungen eingesetzt werden, da mögliche Überdosierungen des bereits in sehr niedriger – subnanomolarer1 - Konzentration wirksamen Hormons zu schwerwiegendsten Störungen des Calciumhaushalts führen und daher sorgfältigst vermieden werden müssen.
Ob und wieviel Vitamin D die Sonne in der Haut erzeugt, hängt entscheidend von der geographischen Lage und dem Sonnenstand ab. Nördlich des 35. Breitengrades reicht der UVB-Anteil nur von Ende März bis Oktober und dann nur bei hohem Sonnenstand von 10 h bis 15 h aus um Vitamin D zu produzieren. Während dieser Zeit genügt ein relativ kurzes Sonnenbad mit nackten Armen und Beinen (5 – 30 min; gerade genug um eine geringe Rötung der Haut festzustellen) um bereits 25 – 50 mal so viel Vitamin D zu erzeugen, wie in üblichen Vitaminpillen enthalten ist. Aus der Haut in den Organismus gelangendes Vitamin D wird dann zum großen Teil im Fettgewebe gespeichert und aus diesen Depots über Monate hin langsam abgegeben. So reicht ein wöchentlich mehrmaliges „Sonne tanken“ aus um aus den Depots noch in den „sonnenlosen“ Wintermonaten mit Vitamin D versorgt zu werden.
Der Eintritt von UVB-Licht in die Haut kann allerdings auch bei Sonnenhochstand durch viele Faktoren reduziert werden: Bewölkung, Luftverschmutzung, dunkle Hautfarbe, ausgiebige Verwendung von Sonnencremen mit hohem Lichtschutzfaktor und insbesondere Bekleidung reduzieren die Vitamin D Synthese. Wie umfangreiche Untersuchungen an Migrantinnen aus dem (Nahen) Osten zeigen, führt Ganzkörperverhüllung zu besonders niedrigen Vitamin D-Spiegeln. Damit verbunden sind ein hohes Risiko an Osteoporose und Osteomalazie zu erkranken und für die Säuglinge der verschleierten Mütter an Rachitis zu leiden.
Vitamin D Mangel – eine Pandemie?
In den letzten Jahren ist ein geradezu lawinenartiger Anstieg an Berichten zu verzeichnen, die Vitamin D-Mangel als einen wesentlichen Risikofaktor für die Entstehung unterschiedlichster Erkrankungen beschreiben. Diesen Befunden liegen zumeist großangelegte, über viele Jahre laufende epidemiologische Studien zugrunde – sogenannte Kohortenstudien mit jeweils mehreren tausend Probanden – deren Vitamin D-Status mit der Inzidenz (Anzahl von Neuerkrankungen) an Krankheiten korreliert wird. Auf einige dieser Korrelationen wurde schon früher hingewiesen (siehe auch weiterführende Links).
Zur Feststellung des Vitamin D-Status im Organismus wird die Konzentration von 25-Hydroxyvitamin D (siehe oben) im Blutserum als aussagekräftiger Indikator herangezogen. Konzentrationen unter 12 nanogram/ml (30 nanomol/l) stellen eine „Defizienz“ (schweren Mangel) dar und führen zu Rachitis bei Kindern und Osteomalazie bei Erwachsenen. Werte unter 20 nanogram/ml (50 nanomol/l) werden als nicht adäquat zur Erhaltung der Gesundheit angesehen und als Vitamin D-„Insuffizienz“ (Mangel) definiert. Metaanalysen2 zufolge dürften derartig niedrige Spiegel auf rund 50 % der „westlichen Weltbevölkerung“ zutreffen.
Niedrige Vitamin D-Spiegel sind natürlich auch eine direkte Folge der Lebensbedingungen in unserer modernen Welt. Sie sind bedingt durch zunehmende Urbanisierung und Berufe, die uns mehr und mehr ins Innere von Gebäuden verbannen (durch die Fensterscheiben eines noch so sonnigen Büros dringt halt eben kein UV-Licht). Sie sind Folge einer stark gestiegene Lebenserwartung (die Fähigkeit, Vitamin D in der Haut zu erzeugen, nimmt mit steigendem Lebensalter ab und kann bei Menschen über 70 Jahren bereits weniger als 25 % der Kapazität eines Kindes betragen). Auch befindet sich eine zunehmende Zahl chronisch kranker und pflegebeürftiger (alter) Menschen jahrelang in Heimen ohne „ins Freie“ zu gelangen und ohne entsprechende Supplementation von Vitamin D.
Dazu kommt die Vermeidung von Sonnenlicht aus Furcht vor ernstzunehmenden, negativen Auswirkungen, insbesondere dem Risiko, an Hautkrebs zu erkranken. Es ist die „American Academy of Dermatology“, die empfiehlt, Sonnenlicht gerade dann zu meiden, wenn optimale Bedingungen für die Vitamin D Synthese bestehen. Dagegen plädieren die meisten Experten im Vitamin D-Gebiet – darunter sehr viele exzellente Dermatologen – aufgrund augenscheinlicher Vorteile für ein maßvolles „Sonnetanken“.
Für Sonnenlicht gilt – wie für vieles anderes, das mit unserem Körper in intensiven Kontakt kommt: es kann beides, die Gesundheit stärken – beispielsweise durch die Synthese von Vitamin D – und die Gesundheit schädigen. Im zweiten Fall führt längeres Braten in voller Sonne sowohl zu kurzfristigen Schädigungen (Sonnenbrand, Immunsuppression) als auch zu langfristigen Folgen, vor allem zu Hautalterung und Schädigungen der DNA, die zur Entstehung von Hauttumoren (im wesentlichen „weißem Hautkrebs“) führen können.
Sollte Vitamin D-Mangel demnach als Pandemie angesehen werden? Auch bei kritischer Sicht sprechen sehr viele Befunde dafür, daß ein verbesserter Vitamin D-Status beträchtlich zur Stärkung der allgemeinen Gesundheit beitragen würde. Aber, wieviel Vitamin D braucht der Mensch dafür? Wenn zur Zeit auch generelle Übereinstimmung bezüglich des unteren Grenzwerts der 25-Hydroxyvitamin D-Konzentration besteht, so gibt es bis jetzt kaum aussagekräftige Studien, die Abschätzungen von optimalen Vitamin D-Konzentrationen zur Prävention diverser Krankheiten erlauben würden. Ebenso wenig weiß man über Langzeit-Folgen und mögliche toxische Effekte von Vitamin D-Supplementierung in höheren Dosierungen Bescheid.
In Anbetracht der Bedeutung einer adäquaten Vitamin D-Supplementierung für Bevölkerung und Gesundheitssystem soll diese Fragen nun eine umfassende neue randomisierte klinische Studie an prinzipiell gesunden Menschen beantworten: Diese VITAL (VITamin D and OmegA-3 Trial) genannte Studie wurde vom amerikanischen National Institutes of Health (NIH) initiiert und an der Harvard Medical School (Boston, MA) ausgeführt. Bis Ende 2012 werden dazu 20 000 gesunde Männer (ab 50 Jahren) und Frauen (ab 55 Jahren) rekrutiert, welche placebokontrolliert täglich eine relativ hohe Dosis an Vitamin D (50 Microgramm) und/oder Fischöl (1 Gramm) erhalten. Jedes Jahr wird dann der Gesundheitszustand der Probanden detailliert erhoben, wobei primär die Häufigkeit von Krebserkrankungen, Herz-Kreislauferkrankungen sowie Schlaganfällen untersucht wird, aber auch von Diabetes, kognitiven Fähigkeiten, Autoimmunerkrankungen, Infektionen u.v.a.
Ergebnisse aus dieser Langzeitstudie werden zweifellos zeigen, ob und in welchem Umfang man Vitamin D als ein „Wundermittel“ sehen kann – allerdings ist bis zum Ende der Studie noch viel Geduld erforderlich.
 |
 |
| Abbildung 3. Links: Der Sonnengott Ra mit Amentit, der Göttin des Okzidents (Grabkammer der Nefertari 1255 v Chr). Rechts: Der vedische Sonnengott Surya wird vom Volk angebetet (19. Jh.) |
Werden dann hochdosierte Vitamin D-Präparate das Sonnetanken ersetzen (können)? Immerhin hat die Sonne unsere Kulturen geprägt, sie war quasi das Ursymbol der göttlichen Verehrung und wurde als segensbringend erachtet (Abbildung 3). Zu den Gaben, die der indische Sonnengott Surya seinen Gläubigen gewährt(e), gehör(t)en hohe Lebenserwartung, Gesundheit, Erfolg, Sieg über Gegner und Erleuchtung – eigentlich alles Konsequenzen, die man auch mit dem Vitamin D-Status heutiger „Sonnenanbeter“ assoziiert.
Anmerkungen der Redaktion
Weiterführende links
MF. Holick 2009. Sonne, UV-Strahlen, Vitamin D und Gesundheit. (Interview, 9 min.) NIH, Office of Dietary Supplements; US. 2011. Dietary Supplement Health Sheet: Vitamin D.
MF. Holick 2006. Resurrection of vitamin D deficiency and rickets J.Clin.Invest 116:2062-2072 (PDF Download) F. Dellanna, 2012 Aktuelle Stunde - Vitamin-D Mangel - WDR Fernsehen (3,1 min) H. Dobnig (Med Uni Graz) 2009, Vitamin D Mangel ist ein großes Problem in Deutschland (5,4 min) (Achtung: Vitamin D Gehalte in Nahrungsmittel sind nicht Milligramm sondern Microgramm!!!)
- Printer-friendly version
- Log in to post comments


Comments
Mythos oder Fake? Vitamin D3…
Mythos oder Fake? Vitamin D3 Dosierung einfach erklärt